 Стопа маленького ребенка не является точной копией стопы взрослого человека, у нее есть характерные особенности. Костный аппарат ребенка сформирован только частично: большая часть костей имеет хрящевую структуру, а связки и мышцы сильно подвержены растяжению. Свод стопы формируется к 3–4-му году жизни, а окончательно формируется к 8—10-летнему возрасту.
Стопа маленького ребенка не является точной копией стопы взрослого человека, у нее есть характерные особенности. Костный аппарат ребенка сформирован только частично: большая часть костей имеет хрящевую структуру, а связки и мышцы сильно подвержены растяжению. Свод стопы формируется к 3–4-му году жизни, а окончательно формируется к 8—10-летнему возрасту.
У всех здоровых детей до 5-ти лет имеется продольное плоскостопие и плоско-вальгусные стопы. И, разумеется, такое плоскостопие является совершенно естественным (физиологическим) и ни в каком лечении не нуждается.
Стопы малыша до 3-летнего возраста со стороны кажутся совершенно плоскими, так как их свод заполнен жировой подушкой, маскирующей костную основу.
Когда ребенок начинает ходить, за счет нагрузки свода стопы под тяжестью собственного веса, происходит тренировка связочно-мышечного аппарата стопы и свод стопы постепенно формируется, а к 5-ти годам он сформировывается до конца и плоскостопие исчезает. Лечить и носить супинаторы или нет – решает врач-ортопед. Но есть врожденное плоскостопие, которое надо лечить. Решить вопрос, что у ребенка, должен детский ортопед.
Массаж по поводу плосковальгусных стоп в 1,5 -3 года — это, как правило, способ психотерапии мамы.
Необходимо наблюдаться у ортопеда, в дальнейшем, возможно понадобится ортопедическая обувь, стельки.Все зависит от выраженности процесса. Иногда можно вообще ничего не делать
Во всем развитом мире плоскостопие детям до 7 лет ставят только в исключительных случаях (врожденный порок развития стопы, врожденная гипермобильная стопа, паралитическая стопа – всего не боле 5% населения).
Очень полезное воздействие окажет самомассаж — благо, для него существует множество приспособлений (специальные коврики, валики, мячи). Упражнения с ними выполняются произвольно (ходить по массажному коврику, катать стопами массажный валик и т.д.). В итоге — улучшается кровообращение, нормализуется тонус мышц. Гимнастику лучше проводить в утренние часы, когда мышцы еще не утомлены. Технику и темп упражнений лучше показать малышу на собственном примере. Помещение не должно быть душным, или со сквозняками, а заниматься ребенку следует в удобной одежде, не стесняющей его движений.
В лечении плоскостопия нередко применяется и физиотерапия (парафиноозокеритовые аппликации, электрофорез и др.), что улучшает обменные процессы и кровообращение в тканях и опосредованно укрепляет своды стоп.
Основной частью лечения плоско-вальгусных стоп является лечебная физкультура.Упражнения нужно делать регулярно, каждый день, не пропуская занятия. Приучить малыша к физкультуре весьма непросто. Необходимо придумать для него игру, в которой он будет активно участвовать, выполняя гимнастику. Для занятий есть специальные коврики, которые объединены в дорожку. Шагая по ней, малыш будет тренировать свои мышцы и укреплять стопы. Не стоит слишком усердствовать и перегружать ребенка. Если он устал и капризничает, лучше прекратить занятие, иначе пользы оно не принесет.
Лечебную гимнастику нужно проводить в тонких носках или босиком по нескольку раз в день, разбив комплекс на несколько частей так, чтобы за 1 занятие выполнять 2–3 упражнения. Особое внимание нужно обратить на выработку правильного положения стоп при ходьбе и стоянии.
Начиная ходить, ребенок широко расставляет стопы, тем самым увеличивая площадь опоры. До 2–3 лет это нормально, но в этом возрасте у малыша должна выработаться правильная походка с параллельной установкой стоп на малом расстоянии друг от друга.
Основным упражнением при плоско-вальгусной установке стоп, направленным на воспитание правильных навыков ходьбы, является ходьба по «дорожке» – доске или полосе на ковровой дорожке шириной 10–15 см. в конце концов ее можно нарисовать мелом прямо на полу. После того как она будет готова, предложите малышу пройти по ней, не наступая за ее пределы. При этом нужно следить за правильной установкой стоп. Кроме того,на прогулке можно водить ребенка по бревну, имеющемуся на каждой детской площадке, бортовому камню, ограждающему тротуар в сквере, и пр.
- «Мишка косолапый» – ходьба на наружном крае стопы.
- Ходьба по ребристой двускатной доске.
- Ходьба по рельефной поверхностиполезна в качестве не только профилактики, но и лечебного упражнения при плоскостопии. Лучше всего это делать летом, когда ребенок может без опаски ходить по песку, мягкой земле и жестким камешкам. В холодное время года можно постелить малышу рифленый коврик или насыпать песок в коробку либо полотняный мешок.
- Захват пальцами ног мелких предметов развивает мышцы стоп,увеличивая ловкость и подвижность пальцев. Данное упражнение можно выполнять как стоя, так и сидя. Предложите ребенку «поймать» какой-либо небольшой предмет – палочку или карандаш – и некоторое время его удерживать.
- Собирание пальцами ног ткани. Попросите малыша захватить пальцами носовой платок или салфетку.
- Сидение «по-турецки»очень хорошо корректирует неправильное положение стопы. Постарайтесь, чтобы ребенок полюбил это положение.
- Подъем из положения «по-турецки». Поначалу помогайте ребенку встать, поддерживая его за руки. При этом его стопы должны оказаться в перекрещенном положении. Позу нужно менять, закладывая вперед то левую, то правую ногу, тогда подъем из описанного положения будет с опорой на разные ноги. Возможно, первое время стопы придется придерживать руками.
- Приседания на полной стопе. При выполнении этого упражнения нужно следить за тем, чтобы стопы ребенка стояли на полу всей поверхностью и располагались параллельно друг другу. На первых порах можно помогать малышу, поддерживая его за руки или под мышки.
- Подъем на носки. Это упражнение целесообразно объединить со знакомым упражнением «Стань маленьким – стань большим». В первом случае малыш должен потянуться вверх руками и подняться на носки, во втором – присесть на полную стопу.
Для профилактики и лечения детей с дефектами стоп полезно ходить по лежащей на полу лестнице и лазать по шведской стенке. Малышам с плоско-вальгусной установкой стоп рекомендуется плавать и делать упражнения в воде. Водные процедуры не только улучшат общее состояние ребенка, но и закалят его организм, ускорят обмен веществ и укрепят опорно-двигательный аппарат. Такие упражнения, как хождение и прыжки на рифленом коврике, постеленном на дно ванны, хорошо укрепляют детские стопы. Вода же снимет лишнюю нагрузку на неокрепший костно-хрящевой аппарат и сделает упражнения более приятными и легкими для выполнения.
Тем не менее обувь для ребенка с дефектами стоп нужно подбирать особенно тщательно. Прежде всего она должна иметь жесткий задник и быть устойчивой настолько, чтобы удерживать пятку в нормальном положении. Лучшими в этом отношении считаются ботинки, фиксирующие не только пятку, но и голеностопный сустав.
Кроме того, обувь нужно подбирать по размеру, который определяется следующим образом:длина подошвы обуви должна быть на 0,5–1 см больше длины стопы стоящего ребенка. Еще одна деталь: ботинки должны иметь небольшой каблучок, достаточно широкий и устойчивый. Однако постоянно носить такую обувь не стоит, ведь ноги малыша должны отдыхать и тренироваться.
Детям с врожденной деформацией стоп категорически нельзя носить плоскую обувь и обувь без задников: резиновые сапоги, валенки, сланцы и пр. Категорически запрещается донашивать обувь за старшими детьми, какой бы хорошей она ни была. Запомните: плохо подобранная обувь приносит вред нежным детским ногам.
Для того чтобы избежать у ребенка развития патологии, необходимо соблюдать следующие рекомендации:
— во время беременности женщина должна наблюдаться у врача и выполнять все его предписания. Это позволит снизить вероятность возникновения у малыша неврологических проблем;
— необходимо проводить профилактику рахита, поскольку он может вызвать слабость мышечно-связочного аппарата;
— важно своевременно посещать осмотры специалистов в детской поликлинике. Раннее выявление проблем позволит предпринять меры и избежать неприятных последствий;
— первую обувь малышу нужно покупать с крепкой подошвой и супинатором. Нельзя пользоваться бывшей в употреблении обувью, она может испортить ножки.
ПЕРВОГО ГОДА ЖИЗНИ
При различных заболеваниях детей первого года жизни массаж является одной из важнейших составляющих комплексного лечения. Хороший эффект дает массаж в сочетании с гимнастикой при лечении детей с заболеваниями центральной нервной системы, когда нарушаются функции движения и трофика тканей.
При проведении детского лечебного массажа и гимнастики движения методиста должны быть более мягкими и осторожными, чем при выполнении тех же приемов на взрослых. Например, похлопывание следует выполнять тыльной стороной полусогнутого сначала одного пальца, а затем двух и более. Рука массажиста должна совершать движение только в лучезапястном суставе, а не в локтевом, чтобы на тело ребенка действовала только тяжесть кисти, а не предплечья.
Выполняя детский массаж, методист не должен пользоваться ни вазелином, на присыпками, которые способствуют загрязнению кожи малыша. Но при массировании истощенного ребенка с сухой и чувствительной к малейшему прикосновению кожей руки массажиста должны быть смазаны стерильным вазелином. Использование вазелина прекращается, после того как кожа ребенка достигнет своего нормального состояния.
Нельзя проводить массаж, если ребенок перевозбужден или капризничает, так как его нервозность приведет к гипертонусу сгибательных мышц и угнетению рефлексов. Следует прежде всего выяснить и устранить причину плохого настроения ребенка (голод, нарушение режима, страх при виде чужих) и только после этого приступать к процедуре, во время которой необходимо ласково разговаривать с ним, создавая положительный эмоциональный тонус.
До и после массажа ребенка надо заворачивать в пеленку, потому что у маленьких детей еще не достаточно развита теплорегулирующая функция кожи.
ВРОЖДЕННАЯ МЫШЕЧНАЯ КРИВОШЕЯ
При мышечной кривошее голова ребенка постоянно наклонена в сторону пораженной мышцы. При выраженной кривошее часто наблюдается асимметрия лица, черепа или надплечья (на пораженной стороне лопатка и ключица расположены выше). Причинами данного заболевания является недоразвитие грудино-ключич-но-сосцевидных мышц, при помощи которых человек выполняет различные движения головой, или родовая травма шейного отдела позвоночника. При данном виде заболевания лечение следует начинать с 2-3-месячного возраста, используя:
- лечение положением;
- лечебный массаж и гимнастику.
Лечение положением. Важно, чтобы туловище малыша на кроватке располагалось симметрично, прямо по отношению к голове. Ребенок должен лежать на полужестком матраце, от подмышек до колен малыша должны размещаться мешочки или «скатки» из одеяла. Малыша надо чаще укладывать на бок. Если ребенок спит на стороне кривошеи, то ему под голову кладется высокая подушка, если же он лежит на здоровой стороне, то подушка не используется совсем. Рекомендуется часто перекладывать малыша, подходить к его кроватке не с одной, а с разных сторон. При этом свет, игрушки, общение со взрослым должны быть со стороны пораженной мышцы.
Придать йравильное положение ребенку в кроватке можно при помощи специальных укладок: резинового кольца, обернутого тканью (подкладывается под затылок), а также мягких мешочков с песком (помещаются на постели с обеих сторон головы или со стороны кривошеи над надплечьем). При этом нужно иметь в виду, что если ребенок часто срыгивает, использование укладок исключается.
Держать малыша на руках следует или на пораженном заболеванием боку спиной к себе, при этом головку поддерживать рукой, приподнимая в здоровую сторону. Или взять на руки, повернуть спиной к себе, своей щекой направить головку малыша в больную сторону и слегка наклонить в здоровую. Еще один способ: прижать ребенка грудью к себе, при этом плечи малыша должны находиться на одном уровне с плечами взрослого; повернуть голову малыша в больную сторону, фиксируя это положение своей щекой.
Лечебный массаж и гимнастика. Выкладывание и повороты со спины на живот производятся, как правило, на здоровом боку, но выполнять их можно и на стороне кривошеи.
Грудная клетка. Расслабляющие приемы (поглаживание, растирание) проводятся на больной стороне сначала в верхней части груди, а затем в нижней.
Грудино-ключично-сосцевидная мышца. Голова ребенка во время массажа должна быть наклонена в сторону кривошеи. На пораженной мышце можно применять только расслабляющие приемы: нежные поглаживания (от сосцевидного отростка до ключицы), растирание (делается мягко, подушечкой одного пальца), вибрацию (по ходу мышцы).
Спина. Поглаживание, растирание на здоровой стороне. На больной стороне производится поглаживание, вибрация, нежное растяжение по надплечьям и растирание, пощипывание, пунктирование, поколачивание в области лопатки.
Примерный комплекс массажа и гимнастики (возраст ребенка от 2 до 3 месяцев)
Выполнять в течение дня 3-4 раза по 5-10 мин.
1. И. п. — лежа на спине. Общее поглаживание рук и ног. Массаж груди. Поглаживающий и вибрационный массаж мышц шеи со стороны кривошеи, Массаж мышц щек на здоровой стороне: поглаживание, растирание, разминание., Кор-
ригирующие гимнастические упражнения в поворотах через больной и здоровый бок. Поглаживающий массаж грудино-ключично-сосцевидной мышцы с обеих сторон. Выкладывание на живот.
2. И. п. — лежа на животе. Общий поглаживающий массаж спины. Рефлекторное ползание. Поглаживающий массаж спины и шеи. Рефлекторное разгибание спины в положении на правом и левом боку.
3. И. п. — лежа на спине. Поглаживающий массаж живота. Повторить приемы специального массажа шеи. Поглаживающий массаж и рефлекторные упражнения для стоп.
4. В заключение комплекса проводится поглаживающий массаж рук и ног.
ПУПОЧНАЯ ГРЫЖА
Пупочная грыжа — это следствие дефекта передней брюшной стенки, вызванного слабостью пупочного кольца. По статистике пупочная грыжа часто встречается у детей грудного возраста, особенно недоношенных. Она может возникнуть в результате сильного кашля, запоров, продолжительного плача. Такие заболевания, как рахит, гипотрофия, снижающие тонус мышц, также создают благоприятные условия для образования пупочной грыжи. Внешне пупочная грыжа проявляется округлым или овальным выпячиванием в области пупочного кольца, которое легко вправляется в брюшную полость. Часто наряду с грыжей наблюдается расхождение прямых мышц живота из-за слабости мышц передней брюшной стенки.
В дальнейшем, при правильном развитии ребенка, нормализации деятельности кишечника, достаточной двигательной активности, может наступить самоизлечение пупочной грыжи. Тем не менее, чрезвычайно полезно выполнять специальные упражнения, способствующие укреплению мышц передней брюшной стенки, и делать тонизирующий массаж живота.
Методика проведения массажа и лечебной гимнастики
С первых дней жизни следует выкладывать ребенка на живот на несколько минут перед каждым кормлением. В этом положении он поднимает голову, активно двигает руками и ногами, напрягает мышцы спины и живота.
Лечебный массаж можно начинать с 2-3 недель жизни после заживления пупочной ранки. Проводить его следует в сочетании с общим массажем. Все упражнения лечебной гимнастики должны выполняться только после вправления грыжи и закрепления ее повязкой (лейкопластырем). Если вправить грыжу не удается, то во время процедуры одной рукой ее необходимо утопить, прижав пальцами, а другой рукой выполнять массажные движения.
Приемы массажа при пупочной грыже: круговое поглаживание живота по часовой стрелке; встречное поглаживание; поглаживание косых мышц; растирание живота (делается с месячного возраста); пощипывание вокруг пупка. Все приемы массажа, направленные на повышение тонуса мышц брюшной стенки, должны чередоваться с успокаивающим круговым поглаживанием. Для детей в возрасте 4-5 месяцев рекомендуются «парение» на спине; присаживание с поддержкой за выпрямленные и отведенные в стороны руки; присаживание с поддержкой за согнутые руки; самостоятельные повороты со спины на живот. Детям постарше рекомендуются присаживание с поддержкой за кольца, за одну руку, без поддержки; напряженное выгибание позвоночника; поднимание выпрямленных ног; наклоны и выпрямление туловища; упражнение «возьми игрушку со стула».
По рекомендации врача можно проводить точечный массаж: подушечками выпрямленных пальцев быстро и отрывисто надавливать на точки вокруг пупка, что вызывает напряжение мышц и вправление грыжи.
Примерный комплекс лечебного массажа и гимнастики при пупочной грыже для детей в возрасте до 4 месяцев
Вначале следует произвести рефлекторное удержание тела ребенка (горизонтально) в положении лежа на боку. Выполняться упражнение должно по несколько секунд на правом и левом боку поочередно.
Затем нужно повернуть ребенка из полувертикального положения в горизонтальное. Упражнение следует выполнять на коленях взрослого или на столе, предварительно подготовленном к массажу (см. гл. «Гигиенические требования»). При этом отклоняя туловище ребенка назад, нужно следить, чтобы голова малыша не запрокидывалась.
Далее следует выполнить рефлекторное удержание тела ребенка на весу (горизонтально) в положении на спине — «поза пловца».
Потом осуществить повороты малыша со спины на живот с помощью взрослого.
Далее рефлекторное ползание на животе.
В заключение выкладывание на мяч в положении на спине.
ПЛОСКОСТОПИЕ
Деформация стопы, выражающаяся в выпрямлении продольного свода и фиксировании ее в отведенном положении, называется плоскостопием (рис. 305 а, б).

Рисунок 305. Отпечатки стоп: а — стопа здорового человека, б — стопа больного плоскостопием.
Для определения плоскостопия необходимо иметь ясное представление о строении стоны (рис. 306).
Стопа состоит из большого количества костей, которые образуют два свода: переднезадний и боковой. Переднезадний (продольный) свод стопы, стягиваемый сухожилиями и мышцами, приподнимающими внутреннюю сторону стопы, выполняет преимущественно «рессорную» функцию, уменьшая сотрясение тела во время передвижения и придает походке уверенность и мягкость. Боковой свод (на рисунке он заштрихован) поднимается вверх и внутрь. Он выполняет преимущественно опорную функцию, что в сочетании с функцией переднезаднего свода обусловливает полноценность работы всей стопы.

Рисунок 306.
Стопа удерживается в определенном положении благодаря мышцам, расположенным на тыльной и подошвенной поверхности, и связкам. Мышцы тыла стопы значительно слабее, чем мышцы подошвы, которые принимают участие в удержании сводов стопы и в значительной степени обеспечивают ее рессорные свойства. Нормальная высота свода стопы поддерживается как активно, так и пассивно. Кости и связки оказывают сопротивление движению того или иного сустава стопы за пределы допустимой амплитуды и тем самым являются пассивной силой, поддерживающей физиологическое положение стопы. Главная роль в сохранении положения стопы и ее функции принадлежит мышцам. Сокращаясь и удлиняясь, они изменяют форму стопы.
У ребенка стопа более короткая и широкая, чем у взрослого, сужена в пяточной области, пальцы расходятся по радиусу. У детей до 3 лет стопа плоская, свод ее опущен, поэтому при ходьбе ребенок быстро утомляется. При нормальном развитии со временем стопа приобретает правильную форму. Но иногда в результате ослабления мышц, вызванном параличом, парезом, травмами, перенесенными тяжелыми заболеваниями, или значительного увеличения нагрузки на мышцы и связки нижних конечностей дуги стоп уплощаются. У здорового человека при нагрузке на стопу внутренняя дуга слегка распрямляется, но с прекращением давления кривизна ее быстро приходит в норму. При плоскостопии же первоначальная кривизна внутренней дуги полностью не восстанавливается.
Особенно часто плоскостопие встречается у детей, в результате чего резко понижается опорная функция ног и нарушается положение таза и позвоночника. Это, в свою очередь, ведет к дефектам осанки, может вызвать деформацию позвоночника и ослабить деятельность всего опорно-двигательного аппарата.
Плоскостопие может быть врожденным или приобретенным. Признаками врожденного плоскостопия являются плоская подошва, несколько повернутая кнаружи стопа. Такой ребенок неправильно стоит, а при ходьбе быстро устает.
Плоскостопие может быть:
— паралитическое, развивающееся в результате паралича или пареза мышц голени, стопы (детский церебральный паралич, полиомиелит и др.);
— травматическое как последствие травмы костей или мышц стопы;
— статическое, наблюдающееся при ожирении, слабости мышц нижних конечностей, нарушении кровоснабжения нижних конечностей вследствие малокровия или других причин, ношении широкой или, наоборот, узкой обуви, хронических заболеваниях, ослабляющих организм, частой головной боли (отсюда быстрая утомляемость и ухудшение успеваемости в школе).
Проявляется плоскостопие по-разному: одни его даже не замечают, другие жалуются на боль в стопе, голени, голеностопных, коленных суставах. Но не всегда сильная боль соответствует тяжелой форме заболевания.
Физическая культура и спорт в сочетании с воздействием естественных факторов (солнца, воздуха, воды) являются простыми, доступными и надежными средствами профилактики и лечения плоскостопия. Кроме того, большое значение придается обуви: при отсутствии заболевания она всегда должна соответствовать размеру стопы, а при его наличии иметь супинатор — стельку специальной формы.
В профилактических целях можно научить ребенка разным играм с элементами коррекции, которые в интересной форме позволят закрепить у ребенка навык правильной осанки. Предлагаем два варианта таких игр:
Пятнашки с висом. Дети разбегаются. Водящий бегает за ними, старясь запятнать кого-нибудь. Пятнать нельзя того, кто присядет на носках, выпрямит спину, согнет руки в локтях, сожмет пальцы, вытянув указательные пальцы кверху.
Пятнашки с потягиванием. Дети разбегаются. «Спастись» от водящего можно, став на носки и подняв руки вверх. Тот, кого запятнают, становится водящим.
ВРОЖДЕННАЯ КОСОЛАПОСТЬ
Врожденная косолапость — это контрактура суставов стопы, в результате которой нарушается взаимоотношение костей, происходят грубые изменения в мышцах. Основными признаками косолапости считаются супинация стопы — поворот подошвы кнутри с подниманием внутреннего края стопы и опусканием наружного, приведение стопы в переднем отделе, подошвенное ее сгибание, значительное ограничение подвижности в голеностопном суставе. Косолапость чаще всего бывает двухсторонней. По статистике этот дефект чаще всего наблюдается у мальчиков.
Когда ребенок начинает ходить, опираясь на поврежденную стопу, деформация ее усиливается, нарушается форма и функция всей ноги. От этого ухудшаются осанка и походка. Только в раннем возрасте, когда мышцы и связки ребенка податливы и эластичны, наиболее высока вероятность приведения стопы в правильное положение. С этой целью применяется целый комплекс мероприятий, который включает в себя помимо ортопедического лечения массаж и лечебную гимнастику.
Методика проведения массажа и лечебной гимнастики при врожденной косолапости
1. Специальный массаж и коррегирующие упражнения должны выполняться на фоне общеукрепляющего массажа и гимнастики, соответствующих возрасту и развитию ребенка. Например, для расслабления внутренней и задней групп мышц голени, в которых отмечается повышенный тонус, нужно применять поглаживание, потряхивание мышц, растяжение с вибрацией. А для укрепления растянутых и ослабленных передней и наружной групп мышц голени следует использовать более энергичные приемы: растирание, разминание, поколачивание.
2. Все упражнения должны проводиться в сочетании с массажем, выполняться без нажима так, чтобы ребенок не чувствовал боли. Хороший эффект дает проведение специальных лечебных упражнений после тепловых процедур.
3. В комплекс массажа и гимнастики должны входить следующие приемы:
— вращательные движения стопы кнаружи (вдоль продольной оси), которые следует проводить очень осторожно, постепенно опуская внутренний и поднимая наружный край стопы;
— для устранения приведения переднего отдела стопы следует одной рукой зафиксировать стопу ребенка в области голеностопного сустава, а другой рукой мягко произвести выпрямляющие движения, постепенно отводя передний отдел стопы кнаружи;
— для растяжения пяточного сухожилия и устранения подошвенного сгибания стопы, малыша следует положить на живот, согнуть его ножку в коленном суставе, одной рукой удерживая голень, ладонью другой мягко надавить на стопу ребенка, сгибая ее в тыльную сторону. Из и. п. — лежа на спине: одной рукой прижать голень ребенка к поверхности тела, фиксируя ее в области лодыжек, другой захватить стопу таким образом, чтобы ладонь упиралась в подошву, и осторожно сгибать стопу в тыльную сторону с одновременным давлением на ее наружный край (эффективно сочетание сгибания стопы с одновременным точечным массажем в ее те перехода тыла стопы в голень).
ВРОЖДЕННЫЙ ВЫВИХ БЕДРА, ДИСПЛАЗИЯ ТАЗОБЕДРЕННОГО СУСТАВА
Основной признак врожденного вывиха бедра (дисплазии тазобедренного сустава) — это ограничение пассивного отведения бедер. Наличие заболевания у ребенка проверяется следующим образом:
1. Пассивное отведение в стороны тазобедренных суставов. Следует положить малыша на спину, согнуть его ноги в тазобедренных и коленных суставах под прямым углом и мягко развести бедра в стороны. Если сустав поражен, отведение ограничено со стороны пораженного сустава. Можно определить ограничение движения и в положении ребенка на животе при сгибании ног, как при ползании.
2. Оценка симметричности подъягодичных складок и складок на бедрах. Нужно положить малыша на живот, выпрямить ему ножки и внимательно рассмотреть симметричность складок: асимметрия складок на бедрах и ягодицах — частый признак поражения тазобедренного сустава.
При возникновении подозрений о наличии заболевания нужно немедленно обратиться к ортопеду.
Лечение положением. Врач-ортопед накладывает шину, а родители, в свою очередь, должны строго выполнять его рекомендации. Если в применении шин нет необходимости, то следует использовать широкое пеленание, которое выполняется следующим образом: две пеленки нужно сложить несколько раз и проложить их между ножек ребенка, согнутых в тазобедренных и коленных суставах и отведенных в стороны на 60-80 градусов. В этом положении ноги ребенка нужно зафиксировать третьей пеленкой или штанишками.
Носить малыша на руках следует, поддерживая его одной рукой за спину, другой — под ягодицы. При этом ребенок должен своими широко расставленными ножками как бы обнимать туловище взрослого. Не стоит носить ребенка «верхом» на боку у взрослого, так как в таком положении туловище ребенка располагается асимметрично).
Лечебный массаж и гимнастика. При врожденном вывихе бедра и тазобедренной дисплазии сустава массаж делается только с разрешения врача-ортопеда. Особенно это относится к комплексам массажа, которые включают в себя такие упражнения, как рефлекторная «ходьба», «подтанцовывание», приседание. При лечении ребенка с использованием ортопедических шин массаж и упражнения следует проводить в объеме, допускаемом укладкой.
Чтобы расслабить приводящие мышцы бедер, можно сделать точечный массаж с одновременным отведением ноги: подушечкой указательного или среднего пальца нужно мягко надавить в области тазобедренного сустава, затем отвести согнутую ногу малыша кнаружи, сочетая это движение с легким потряхиванием. Можно применить вибрационный массаж внутренних поверхностей бедер: покачивание таза ребенка, лежащего на опоре, на весу.
Полезны упражнения в теплой воде: поддерживая малыша под грудь и живот, следует подводить его к стенке ванны, добиваясь сгибания ног. Во время купания возможны также рефлекторная «ходьба», «подтанцовывание» (в воде осевая нагрузка на тазобедренный сустав меньше). При плавании ребенка на животе можно проводить укрепляющий массаж ягодичных мышц, воздействуя на точки, расположенные посередине подъягодичных складок.
Примерный комплекс массажа и гимнастики для детей в возрасте от 2 недель до 3 месяцев
Приемы лечебной гимнастики и массаж ног необходимо повторять при каждом пеленании по 10-15 раз.
1. И. п. — лежа на спине. Следует произвести общий поглаживающий массаж рук, ног, живота.
2. И. п. — лежа на животе. Нужно произвести выкладывание ребенка на живот с разведенными ногами и провести массаж задне-наружных поверхностей ног: поглаживание, растирание, затем поочередное отведение согнутых ног малыша в стороны (как при ползании) с фиксированием таза.
Далее должно следовать поглаживание спины и поясничной области. Массировать поясничную область (поглаживание и растирание), ягодицы (поглаживание, растирание, стимулирующие приемы -пощипывание, поколачивание пальцами), области тазобедренного сустава (круговое поглаживание, растирание) и задне-на-ружной поверхности ног. Потом должно следовать отведение согнутых ног в стороны (как при ползании). И наконец, — «парение».
3. И. п. — лежа на спине. Следует произвести массаж передне-наружной поверхности ног: поглаживание, растирание в сочетании с приемами расслабления приводящих мышц бедра, -сгибание ног ребенка в коленных и тазобедренных суставах и мягкое пластичное разведение бедер. При этом всегда нужно помнить, что, разводя бедра, не следует допускать резких движений, чтобы не вызвать боли при рефлекторном сокращении приводящих мышц бедра и негативной реакции ребенка на процедуру.
Далее должно следовать вращение бедра вовнутрь: одной рукой следует зафиксировать тазобедренный сустав, а ладонью другой руки мягко обхватить колено ребенка и, слегка надавливая на него, постепенно произвести вращение бедра по его оси вовнутрь (этим упражнением достигается мягкое давление головки бедренной кости на суставную (вертлужную) впадину). Потом массаж стоп: растирание, разминание.
Затем следует произвести рефлекторные упражнения для стоп. Для тренировки опорной функции стоп рекомендуются упражнения в положении ребенка лежа на животе и спине с использованием мяча, при этом опора для стоп создается рукой или мячом. Процедура заканчивается массажем грудной клетки.
ЗАБОЛЕВАНИЯ И ПОВРЕЖДЕНИЯ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
Нарушения функций центральной нервной системы — самая распространенная патология раннего детского возраста. Чтобы своевременно обнаружить отклонения в развитии психических и двигательных навыков ребенка, нужно постоянно внимательно наблюдать за ним.
3-4 месяца. Полностью раздетого малыша положить на живот. Здоровый малыш способен в течение нескольких минут удерживать голову и свободно поворачивать ее в стороны. При этом он должен опираться на предплечья, вынесенные
вперед. Грудь слегка приподнята над поверхностью стола. Живот и таз плотно прижаты к столу. Бедра слегка разведены, голени приподняты. Туловище — прямое. Затем нужно выпрямить ноги ребенка и свести их, после этого проверить,
симметричны ли ягодичные и подколенные складки. Также в этом возрасте ребенок должен свободно поворачивать голову в обе стороны. Сгибание коленного сустава должно происходить легко без отрыва таза от поверхности стола. Если положение туловища и головы асимметрично, нужно немедленно обратиться к педиатру или невропатологу.
6-7 месяцев. Здоровый ребенок лежа на животе опирается на вытянутые руки, кисть хорошо раскрыта. Грудь приподнята над поверхностью стола. Живот и таз прижаты к столу. Ноги раздвинуты, колени согнуты, голени легко поднимаются. Голова свободно поворачивается во все стороны. Визуально позвоночник занимает срединное положение, не отклоняясь ни вправо, ни влево. Лежа на спине, он играет со своими руками и ногами, при этом движения его целенаправленные и согласованные. Малыш пытается самостоятельно поворачиваться со спины на живот.
9-10 месяцев. Малыш начинает ползать на четвереньках вперед и назад, может переносить свой вес с рук на ноги, самостоятельно садиться. Когда он сидит, спина должна быть прямая. Ребенок пытается стоять, держась за опору, и переступать ногами. Нужно следить за тем, чтобы в положении стоя его стопы располагались параллельно друг другу и всей поверхностью подошвы соприкасались с поверхностью опоры.
Важным этапом в развитии нервной системы являются первые 2-3 года жизни ребенка. В это время наиболее интенсивно формируются двигательные навыки, основы психической деятельности. У большинства детей с заболеваниями центральной или периферической нервной системы нарушаются функции движения и трофика тканей. Массаж раздражает периферические рецепторы, оказывая через них влияние на центральную нервную систему. Поэтому массаж и гимнастика как фактор раздражения крайне необходимы при лечении заболеваний такого рода. Гимнастику и массаж применяют в сочетании с ортопедическими мероприятиями, физиотерапевтическими процедурами, медикаментозной терапией.
Методика проведения массажа и гимнастики

Рисунок 307.
При выборе упражнений нужно учитывать возраст и возможности ребенка.
Укрепление мышц тела. Используются все приемы классического массажа в сочетании с точечным (стимулирующий метод).
Начинается массаж с выкладывания на живот. Затем должны следовать повороты на бок с рефлекторным разгибанием позвоночника.
Далее — поза «пловца», рефлекторное ползание, разгибание спины во время «плавания» на животе (рис. 307).
Затем «полет» на животе (рис. 308).
Далее нужно произвести выкладывание на мяч в положении на животе с опорой стопами (рис. 309).

Рисунок 308.
Потом — поднимание свешенных со стола ног с применением стимулирующих приемов точечного массажа (рис. 310).
Затем должны следовать наклоны из положения стоя и напряженное прогибание позвоночника (рис. 311).

Рисунок 309.
При асимметрии мышечного тонуса туловища и конечностей. На фоне общеукрепляющих, дыхательных упражнений, а также упражнений и приемов массажа, стимулирующих поэтапное (возрастное) развитие психомоторики, эмоциональной сферы, следует применять специальные приемы массажа, лечебной гимнастики, а также лечение положением.
1. Расслабление сгибателей пораженной стороны: мышц шеи, большой грудной мышцы, трапециевидной, широчайшей мышцы спины, подвздошнопоясничной, ягодичных, приводящих мышц бедер, икроножной мышцы. Следует применять такие приемы массажа, как поглаживание, легкое растирание, вибрация, валяние, а также точечный массаж (расслабляющий метод).

Рисунок 310.
2. Укрепляющий массаж разгибателей мышц спины (классические приемы и точечный массаж — тонизирующий метод), который роводится более интенсивно на здоровой стороне.
3. Специальные упражнения в сочетании с расслабляющими приемами массажа: вибрация пораженных мышц туловища и ноги, а также покачивание таза в разные стороны сопровождается растягиванием мышц. Ребенок при этом лежит на спине ногами к массажисту. В заключение нужно завести согнутую в колене ногу (левую или правую в зависимости от пораженного участка) над другой, выпрямленной, ногой и слегка потянуть, стараясь исправить косое положение таза.

Рисунок 311.
| Версия для печати | Данная информация не является руководством к самостоятельному лечению. Необходима консультация врача. |
По данным статистики от 40% до 80% случаев всех ортопедических отклонений приходится на вальгусную деформацию стопы у детей, чаще всего, старше 5 лет. Чуть реже рождаются дети с уже сформированным искривлением ног. Лечение проще, быстрее и эффективнее проходит на ранних, чем на запущенных стадиях болезни. Однако если своевременно не начать терапию, то патология во взрослом возрасте даст о себе знать самыми серьезными осложнениями.
Содержание
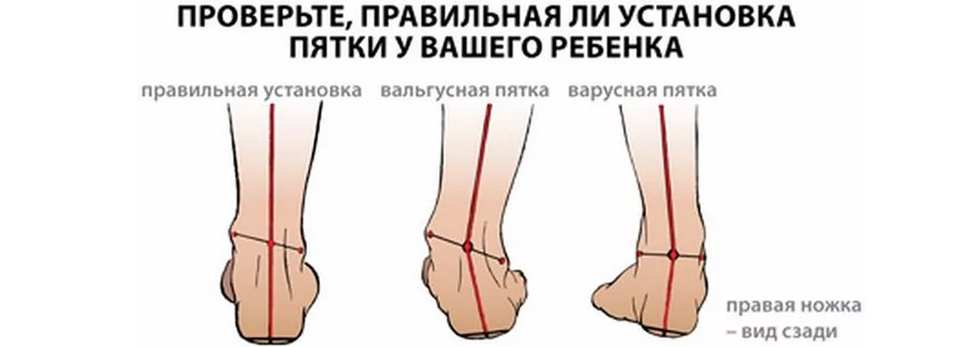
Что такое вальгусная стопа у ребенка
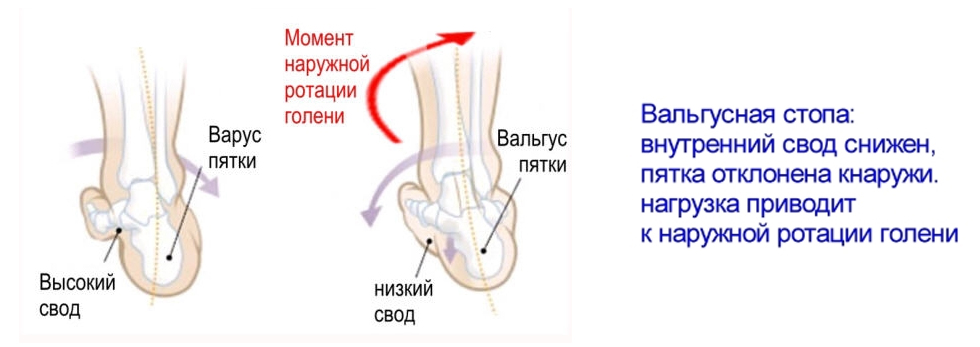
Это патологическое искривление центральной оси стоп. Деформация характеризуется аномальным разворотом пятки и пальцев кнаружи, голеностоп при этом смещается вовнутрь, а свод становится более плоским. Визуально это выглядит примерно так:
При плотно прижатых и прямых ногах расстояние между лодыжками составляет 5 и более см, своды смещены кнутри, а пальцы и пятки отклоняются к внешней стороне. Специалисты одного из наших магазинов Медтехника в Одессе, называют эту патологию абдукционно-пронационной дистопией. А когда к деформации присоединяется плоскостопие, то уже диагностируют плоско-вальгусную стопу.
Причины развития вальгусной деформации
Вальгусная стопа у ребенка может быть как врожденным отклонением, так и приобретенным.
Причина врожденной (истинной) формы патологии – дефект гена, который отвечает за нормальное развитие костей дистальных (дальних) отделов нижних конечностей. В результате в процессе внутриутробного развития плода формируется стойкая их деформация и нарушение расположения по отношению друг к другу. Отклонение становится заметным уже в первые сутки жизни новорожденного.
Приобретенный вальгус стопы у ребенка формируется в результате неполноценного развития связок, сухожилий и пониженного тонуса мышц (гипотонус, гипотония). Причинами нарушения могут являться ношение неудобной или слишком мягкой обуви, слабо фиксирующей голеностопный сустав, а также некоторые ортопедические патологии. Дефект в этом случае обнаруживается только к концу первого года, когда малыш только учится ходить.
Интересно, что вальгусная стопа чаще всего диагностируется у детей с ослабленным иммунитетом, часто болеющих острыми респираторными заболеваниями (ОРЗ) и рожденных раньше положенного срока (недоношенными).
Другие причины развития и провоцирующие факторы
-
дисплазия соединительной ткани (около 80% всех случаев), причинами которой являются несбалансированный, неполноценный рацион питания и неблагоприятная экологическая обстановка в районе проживания;
-
рахит – патологическое развитие костей, мышц и связок вследствие недостатка солей извести и метаболических нарушений;
-
избыточный вес – слишком большая масса тела дает чрезмерную нагрузку на связочный аппарат нижних конечностей;
-
эндокринные заболевания (сахарный диабет, гипотиреоз);
-
детский церебральный паралич (ДЦП);
-
полиомиелит (высокозаразная патология нервной системы);
-
полинейропатия нижних конечностей (поражение периферических нервов);
-
мышечная дистрофия (истощение мышечных тканей);
-
наследственная предрасположенность;
-
длительная иммобилизация суставов и костей после травматических повреждений (ношение гипса, ортеза);
-
дисплазия (неполноценность) или вывих тазобедренного сустава;
-
слишком ранняя постановка ребенка на ноги (раннее обучение самостоятельной ходьбе).
Симптомы вальгусной деформации у детей
Обычно на внешние проявления деформации стоп родители обращают внимание только тогда, когда тот делает первые шаги. При этом он может жаловаться на боль в ногах и спине, быструю усталость во время подвижных игр, ночные судороги в икроножных мышцах.
Кроме того, при ходьбе малыш встает не на всю стопу, а только на ее внутреннюю часть. Взрослея, он начинает шаркать, походка его приобретает все большую неуклюжесть и неуверенность. К концу дня голеностопы отекают и «ноют» от напряжения. Обувь стаптывается неравномерно, больше всего по внутреннему краю подошвы.
Вальгус стоп у ребенка с возрастом может осложняться артрозом и другими болезнями опорно-двигательного аппарата: остеохондрозом, сколиозом, деформацией тазобедренных и коленных суставов, укорочением нижних конечностей.
Как вылечить вальгусную деформацию стопы у ребенка
Врач, чтобы назначить эффективное лечение вальгусной деформации стопы у детей, должен определить стадию течения болезни.
-
Первая – угол отклонения до 15°, походка практически не изменена.
-
Вторая – отклонение составляет до 20°, при ходьбе хорошо заметны упор на внутреннюю часть свода стопы и слегка приподнятая ее наружная часть.
-
Третья – угол отклонения уже 20-30°, визуализируется Х-образное искривление, видоизменяется походка (неуклюжесть, шарканье). Ребенок капризничает, плачет во время пеших прогулок, жалуется на боль в ногах.
-
Четвертая – терминальная стадия, которая требует хирургического вмешательства. Угол отклонения превышает 30°. Малыш отказывается от ходьбы, пешком передвигается очень мало. Явно выраженное искривление нижних конечностей прямо «бросается в глаза».
Чтобы получить положительный клинический результат, терапию нужно начинать как можно раньше. На первой-второй стадиях развития болезни успешно применяются следующие способы:
-
иммобилизация стоп – для фиксации используются жесткие гипсовые повязки или специальные аппараты на голеностопный сустав (туторы, ортезы). Продолжительность лечения определяется врачом после осмотра и консультации;
-
мануальная терапия – первые сеансы массажа проводит только специалист, попутно обучая технике родителей. После нескольких практических занятий в присутствии массажиста уже сами родственники малыша могут делать массаж самостоятельно на дому. Эффекты мануальной терапии – повышение мышечного тонуса, улучшение локального крово- и лимфообращения, повышение эластичности и укрепление связок и сухожилий;
-
ЛФК (лечебная физкультура) – коррекционная гимнастика для деформированных стоп включает в себя целый комплекс упражнений, которым родителей обучает специалист на первых занятиях ЛФК. После обучения лечение продолжается самостоятельно в домашних условиях. Дополнительно к лечебной физкультуре добавляются:
-
ходьба по мелким гладким камешкам;
-
перекатывание цилиндрических предметов;
-
поочередная ходьба то на внутренней, то на внешней сторонах стопы.
Результатом данных упражнений является микромассаж, улучшение микроциркуляции и иннервации тканей, лимфодренажа, укрепление мышечного каркаса и связочного аппарата нижних конечностей;
-
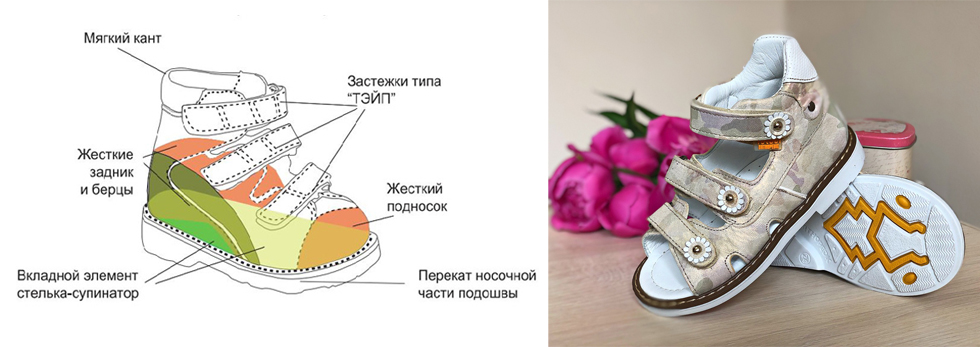
ортопедическая обувь для детей при вальгусной деформации и ортопедические стельки от плоскостопия – эти медицинские изделия предназначены для ребятишек старшего возраста, которые уже ходят самостоятельно. Стельки разработаны таким образом, чтобы удерживать своды стоп в физиологически естественном положении и равномерно распределять нагрузку по всей их поверхности. А обувь при вальгусной деформации для детей является жестким фиксатором правильного положения голеностопа и других, более мелких суставов.
На заметку: перед началом терапевтических сеансов, а также при выраженном болевом синдроме врачи рекомендуют прогреть ножки ребенка в умеренно горячей воде с добавлением отваров лекарственных растений: ромашки, хвои, тысячелистника и др. На дно емкости для ванночки можно поместить резиновый коврик с рифленой поверхностью или высыпать крупный речной песок или гальку, чтобы во время водных процедур производился еще и массажный эффект.
Коррекцию вальгусных стоп у ребенка на третьей-четвертой стадиях проводят хирургически методом Грайса или Доббса. Какой именно способ будет наиболее эффективен, в каждом конкретном случае решает только врач-ортопед или хирург.
Профилактика вальгусной деформации
Родителям нужно внимательно следить за здоровьем своего малыша с первых дней его жизни. В частности, регулярно осматривать его ножки на предмет какого-либо искривления или мозолей, потертостей, натоптышей. Наблюдать за тем, как он ставит стопу, как снашивает обувь, не болят ли у него ноги во время длительных пеших прогулок. По возможности чаще вывозить ребенка на природу, на песчаные пляжи, чтобы там он смог походить босиком по траве, по песочку.
Также необходимо своевременно посещать врача-педиатра и проходить проф. осмотры у ортопеда и хирурга. Нужно заниматься профилактикой рахита и витаминотерапией. Ежедневная обувь малыша должна быть удобной, не тесной и умеренно жесткой. Ортопедическую обувь при плоскостопии здоровым детям носить не рекомендуется.
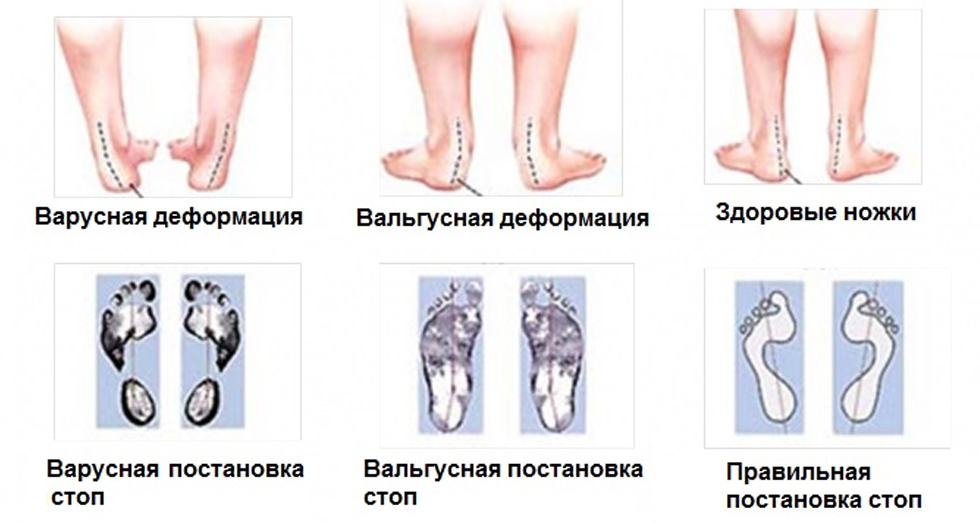
Вальгусная — проще говоря — Х-образная установка стоп. Все знают, то такое «ноги иксиком» — тоже самое и со стопами. Стопы уплощены и «завалены» вовнутрь — это и есть плоско-вальгусные стопы.
Происходит это оттого, что слабый связочный аппарат стопы ребенка не выдерживает нагрузки тела. Уплощение продольных сводов приводит к провисанию внутреннего края стопы и отведению переднего отдела. Так формируется Х-образная установка стоп.
Первые признаки плоско-вальгусной установки стопы появляются одновременно с первыми шагами ребенка. Поэтому очень важно сразу выявить возможные проблемы и с самого начала приобретать ребенку качественную обувь.
При этой патологии происходит нарушение иннервации, парез мышц ног. Тонус мышц в этом случае недостаточный и при наличии нагрузки, когда ребенок начинает ходить, появляется деформация. А поскольку стопа — своеобразный фундамент тела, деформация грозит и голеностопным суставам. За ними могут деформироваться при отсутствии лечения коленные суставы, таз получит неправильное расположение, осанка нарушится. Поскольку все это ведет к искривлению осей, как позвоночника, так и конечностей, возникнет перегрузка мышц, и появятся боли. Могут довольно рано развиться такие заболевания, как артрозы и остеохондроз.
Какие меры можно принять для того, чтобы не допустить вальгусной деформации стопы:
* Для снижения риска появления у ребенка проблем неврологического характера следует правильно планировать беременность и правильно ее вести;
* Минимизировать нагрузку на ноги ребенка до семи, а то и восьми месяцев;
* Не забывать о профилактике такого заболевания, как рахит;
* Регулярно приходить с ребенком на профессиональный осмотр. Вальгусная деформация стопы лечение этой патологии куда сложнее, чем профилактика;
* Важна и правильная обувь.
Лечебная гимнастика
Проводится несколько раз в день по 2-3 упражнения.
Ходьба по узкой дорожке,в качестве «узкой дорожки» можно использовать любую(10-15 см) доску,полоску на ковре,можно нарисовать ее мелом.
Предложите малышу пройти по этой дорожке,не выходя за ее пределы.
Ходьба на наружных краях стоп(Мишка-косолапый)
Ходьба по различным рельефным поверхностям лучше это сделать летом,когда малыш может бегать босиком по земле,песку и по жестким камешкам.
Захват мелких предметов пальцами ног развивает мелкие мышцы стопы,увеличивает подвижность и ловкость пальцев.Это упражнение можно делать сидя и стоя.
Предложите малышу «поймать» мелкий предмет(карандаш,палочку) и удерживать его некоторое время.
Собирание платочка пальцами ног захватывание и собирание ткани.
Сидение в позе по турецки,помогайте ребенку вставать,поддерживая его за руки.При стоянии стопы должны быть крест на крест,меняйте их поочередно,так чтобы в переди была то правая то левая стопа.
Приседание на полную стопу при выполнение этого упражнения стопы не должны отрыватся от пола.Можно помогать поддерживая малыша за руки или подмышки.
Вставание на носки .Это упражнение можно обьеденить с игрой»стань большим»-ребенок встает на мысочки и тянет вверх руки,»стань маленьким»-приседание на полную стопу.
Массаж
Массаж проводится на фоне общеукрепляющего лечения в соответстви с возрастом ребенка.
Особое внимание удиляется поясничной облости(где берут начало нервы,управляющие мышцами ног),область ягодиц,ноги массируются по спец методике.